健康の要“血管の状態”を把握し、不調を早期発見
健康診断の結果はどう見れば良い?健康状態の変化を把握し、病気のタネの見極めを!
- 健康の要“血管の状態”を把握し、不調を早期発見健康診断の結果はどう見れば良い?健康状態の変化を把握し、病気のタネの見極めを!
- 詳細な検査なら人間ドック・がんの早期発見・治療には国が推奨するがん検診を検診と健診の違いとは?違いを理解し、病気の早期発見につなげよう!
2025.2.28 更新
「不調を自覚していないから健康診断の必要性を感じない」、「健康診断の結果で要注意の項目があったけれど、自覚症状がないからそのまま放置している」――。そんな人は少なくないのではないでしょうか。けれども、健康診断は「現在の病気」の発見だけでなく、「将来の病気のタネ」を見極めるために重要です。企業に勤めている人には定期健診が義務付けられていますが、その家族や自営業の人は健診の機会を逃しやすいという恐れも。なぜ健康診断が大切なのか、検査結果を最大限に生かすにはどうすればよいのかなど、まずは健康診断の「基本のキ」を知り、自分や家族の将来にわたる健康維持に役立てましょう。
<ポイントのまとめ>
健康診断は、体の状態を総合的に確認するために重要な検査です。
健康診断の大きな目的の一つは、生活習慣病をはじめとするさまざまな病気を早期発見し、早期治療に結びつけることです。検査結果が基準値から外れていた場合「自分が病気ではないか」と思う人もいれば、「たまたまそういうこともある」と軽視したりする人も少なくありません。しかし、要精密検査や要再検査といった評価が出た場合には、しっかり医療機関を受診する必要があります。また、基準値内であっても、自分の体調が良い方向に進んでいるのか、悪い方向に進んでいるのかを見極めるには、数年に渡って検査結果を見ることも大切です。
また、健康診断のもう一つの目的には、将来の健康を手に入れ、健康寿命を延ばすこともあります。それには、「血管」に関連した検査項目をチェックし、自分の血管がどれだけ傷ついているのかを確認することも重要です。その上で、運動や食事などの日ごろの生活習慣を見直し、効果的な対策を講じましょう。
健康診断は、現在の病気の可能性をいち早く知り、健康寿命を延ばすために大切ですが、企業に勤める人の家族や、自営業の人たちは、自分で検査の受け方を問い合わせた上で申し込む必要があります。まだ若いから、面倒だからと検査の機会を逃さず、毎年健康診断を受けるようにしましょう。
また、健康診断の前だけお酒をやめたり、普段の暴食を控えたりする人も少なくありません。しかし、健康診断は素の自分の健康状態を見るためのもの。検査結果をよくするために生活を変えるのは本末転倒です。日ごろと同じ状態で健康診断に臨みましょう。

健康診断で大切なのは「今の健康状態」だけでなく「経時的な変化」を見ること
健康診断とは、体の健康状態を総合的に確認する検査のことです。企業に勤める人は、労働安全衛生法で1年に1回の検査が義務付けられています。その大きな目的の一つは「生活習慣病をはじめとするさまざまな病気を早期発見し、早期治療に結びつけることです」と東京大学名誉教授の北村聖先生は話します。
その際、最も重要なのが、「一度だけの検査数値だけでなく、連続した数年分の検査数値の推移を見ることです。それにより、より正確な病気の診断につながります」と北村先生は指摘します。しかし、厚生労働省の「2022年国民生活基礎調査」によれば、健康診断や人間ドックを受診した人の割合は、50代をピークに減少傾向にあるのです。
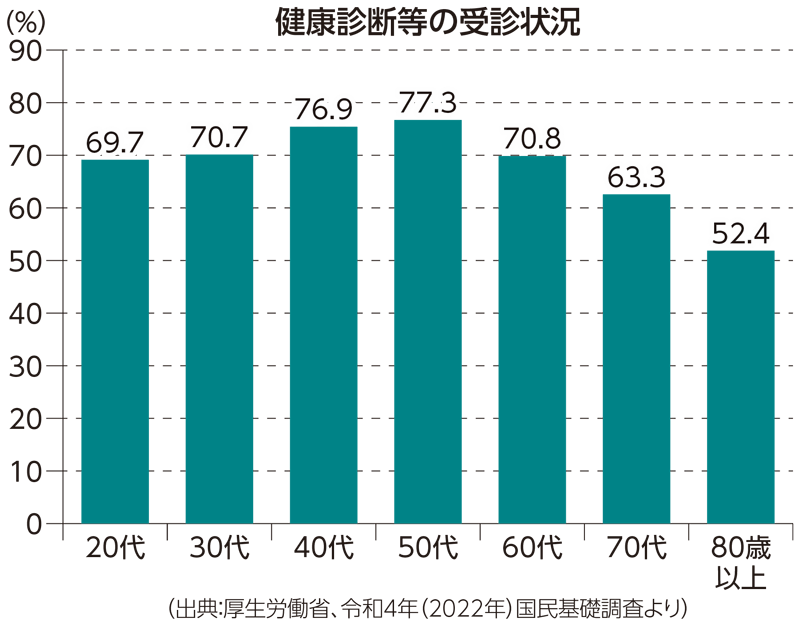
そもそも健康診断における「基準値」は、20〜60歳ぐらいまでの健康な人の検査データを統計学的に算出した数値のことで、「現時点では健康と考えられる人の95%が含まれる範囲」を指します。つまりそれは、健康な人を集めた上で、残り5%の人は基準値からはずれる算出方法、であるということです。
そのため、「実は健康診断の検査値が基準値から外れていた場合、どれくらい病気のリスクがあるのかは検査結果だけではわかりにくい面があります。つまり、基準値を外れているということは、『病気の人が多くいるグループに属している』ということだけなのです。そのため、再検査しても特に問題が見つからない可能性もあります。ですから、健康診断で基準値を外れていたからといって、すぐに『自分が病気だ』と悩んだり、基準値内だから『自分は大丈夫』と楽観視したりするのはどちらも間違いなのです」と北村先生は説明します。
だからこそ、健康診断の検査値を見るときには、「基準値の範囲内か」だけを見るのではなく、「どう変化しているか」が重要です。「毎年定期的に検査を受け、前回や数年前と比べてどの項目の数値がどのように変わっているか、経時的な変化を見ることで、からだの中で起こっている変化を推察できます。基準値の範囲内であっても、その中で数値が上昇傾向になるなど、変動している項目には注意が必要です。それを知るためにも、健康診断の結果は、『人生のアルバム』の一つとして毎年残しておいてほしいと考えています。少なくとも3年分、できれば若いころから5年、10年と記録が長く残れば残るほど、変化がよくわかります」と北村先生。
後述しますが、企業に勤める方の家族や、自営業などで定期健診を受けていない方も少なくありませんが、数年ぶりに健診を受けるなどでは、健康診断の恩恵を十分に受けられない可能性があるので注意が必要です。

ちなみに、健康診断の結果票には、受診者が今後とったほうがよい対応の目安として、「総合判定」が設けられています。総合判定の判定区分は健康保険組合や日本人間ドック・予防医療学会などでは次のA~Dで設定されています(健診機関によりA~Gの場合などもあります)。
- A 基準範囲内
- B 軽度異常
- C 要再検査・生活改善
- D 要精密検査・治療
「健診結果だけで病気の診断はできません。しかし、Dの要精密検査・治療という判定がある場合は放置しないで医療機関を受診しましょう。また、Cの要再検査・生活改善の場合は、健診後、1カ月程度生活改善をした上で再検査を受けるのが望ましいと考えられます」(北村先生)
なお、労働安全衛生法に基づく定期健康診断では、下記の11の法定項目の検査が行われます。
| 検査項目 | |
|---|---|
| 1 | 既往歴・業務歴の調査 |
| 2 | 自覚症状および他覚症状の有無の検査 |
| 3 | 身長、体重、腹囲、視力及び聴力(1000Hz・30dB、4000Hz・40dB)の検査 |
| 4 | 胸部エックス線、喀痰の検査 |
| 5 | 血圧の測定 |
| 6 | 貧血(血色素量および赤血球数)の検査 |
| 7 | 肝機能(GOT、GPT、γ-GTP)の検査 |
| 8 | 血中脂質(LDLコレステロール、HDLコレステロール、血清トリグリセライド)の検査 |
| 9 | 血糖(空腹時血糖またはヘモグロビンA1c)の検査 |
| 10 | 尿(尿中の糖および蛋白の有無)の検査 |
| 11 | 心電図の検査 |
(出典:厚生労働省、労働安全法に基づく定期健康診断より)
健康診断を生かして行動を変えれば健康寿命を延ばせる!?
健康診断の目的の一つは、「病気」の早期発見ですが、「ただ病気の有無を推測するだけでは、健診結果の活用の仕方として“もったいない”」と大阪大学大学院医学系研究科 公衆衛生学 特任准教授の野口緑先生は話します。
健康診断のもう一つの重要な役割が、将来の健康のための行動変容のきっかけとすることです。人生100年時代といわれる現代において、いかに健康寿命を延ばすかが大きな課題です。健康診断で重要なのは“体の変化”を知ることです。まだ病気ではないけれど、リスクが高まっている可能性があるかどうかがわかるのです。そして、“リスクが高まっているかもしれない”時点で生活習慣の見直しなどを図ることで、将来の“病気”を防ぐことができるのです。そのキーワードの一つが「血管」です。
「日本人の健康寿命の延伸を阻む要因となる代表的な病気に、脳梗塞、脳出血といった脳血管疾患、心筋梗塞、狭心症といった心血管疾患があります。いずれも血管内皮細胞に障害が起こることで発症します。結果として、日常生活にも様々な影響をきたします。健康寿命に大きな影響を与える糖尿病や慢性腎臓病も、網膜や腎臓などの血管が障害されて重症化します」と野口先生。
例えば糖尿病で血糖上昇が持続して、眼の網膜内の細い血管に障害が起これば「糖尿病網膜症」になり、血液をろ過して体内の老廃物を尿として排泄する腎臓の糸球体という毛細血管が傷めば「糖尿病腎症」に、細い血管が障害を受けて血流が悪くなり神経細胞への血液の供給が途絶えると「糖尿病神経障害」といった合併症の要因になります。

「つまり、血管をいかに守るか、ということが健康寿命を延ばすポイントです。問題は、血管に障害が起こっていても自覚症状はほとんどないことです。それをいち早く気づけるカギになるのが、健康診断なのです。
その際に重要なのが、健康診断の結果を複合的に見ること。それにより、『今、自分の血管がどのような状態にあるか』がわかるのです。これこそが健康診断の大きな意義の一つです。そのためにも、たとえ結果が基準値内であっても3年、5年、10年と、時間の経過に伴って数値がどのように変化してきたのか、それを見て、潜在的な代謝異常や血管がダメージを受けている可能性を考えることが重要です」(野口先生)
健康診断の結果で「血管の状態」を知ることが大切
検査結果から、「血管の状態」を知るために、野口先生が提案するのが下のチェック表を用いた確認です。これは、健康診断のどの項目に異常値があると、血管の障害がどの程度進んでいる可能性があるかを示したものです。「みなさんが健診結果を見るときには、まず「異常値」があるかどうか、そしてその異常値を示す項目はどんな病気の可能性を示しているのかを気にすることでしょう。
けれども、実は健康診断の項目は、“全てが等しいリスクの重さ”を持っているわけではありません。例えば、『中性脂肪』の値が悪い場合と、『尿たんぱく』の値が悪い場合を考えると、『中性脂肪』の値が悪いよりも『尿たんぱく』の値が悪い方が、血管が障害されているレベルは深刻なのです」(野口先生)
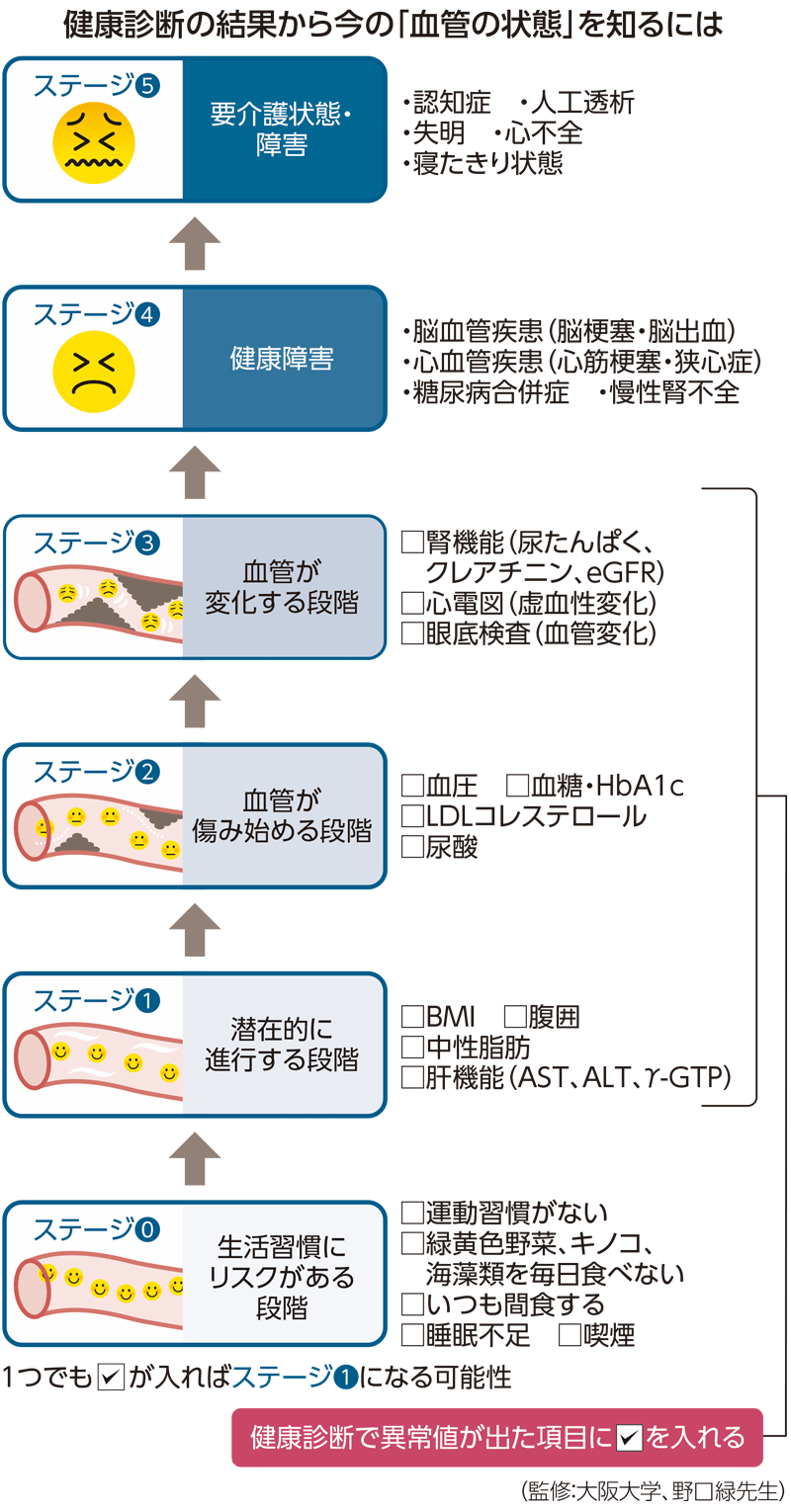
このチェック表に、基準値を外れた項目にチェックを入れると、「自分の血管の障害がどれくらい進んでいるか」がわかります。「血圧が高い、血糖値が高い、といった検査結果が出た場合、根本的な原因を解決しないとなかなか改善しません。血管の障害をこれ以上進行させないためにはどうするのか、自分で戦略を立てることが大切です」(野口先生)
例えば、ステージ2の項目の中で血圧と血糖が高くなっているなら、血管が傷み始めているサインです。次に一段下の1を見て、BMIと腹囲にチェックが入っていれば、あるか肥満が、内臓脂肪が蓄積していると考えられ、それが原因で血圧と血糖が高くなっている可能性があることがわかります。
「これまでは血圧が高ければ高血圧症、血糖値が高ければ糖尿病と、項目ごとに可能性のある病気と結びつけバラバラに見て、体の状態を判断していました。しかし、基準値が外れた項目すべてに一つ一つ対策を講じることは、まるで“モグラ叩き”のようなものです。
健康診断の結果が悪い場合には、ステージの下から順に対策を行う“ダルマ落とし”の方法を採りましょう」と野口先生は説明します。
この方法だと、何を行えば良いかがシンプルで、同時にその上のステージの改善も図ることができます。例えば体重が重く、内臓脂肪が過剰に蓄積しているなら、生活習慣を見直して体重を減らせば内臓脂肪が減り、BMIや腹囲が改善するのはもちろん、結果として血圧や血糖の改善につながるのです。
「ただし、血圧が基準値を超えていてもBMIや腹囲は正常範囲の人もいるでしょう。その場合には高血圧の原因が内臓脂肪ではないため、塩分の取りすぎや体質などが原因と考えられます。このように、各ステージの項目を複合的に読み解くことで原因を探ることができ、血管の障害の進行を抑え、深刻な病気を予防することが可能になるのです」(野口先生)
企業に勤める人の家族や自営業の人は自分で健診を申し込む必要が
このように、健康診断は現在の病気の可能性をいち早く知り、早期発見早期治療を行うためにも、今は病気ではない人の将来の健康寿命を延ばすためにも重要なものです。ところが、実は日本人全員が等しく「健康診断」を受けられるわけではありません。冒頭でも紹介した通り、企業に勤めている人(健康保険組合や協会けんぽ加入者)は、労働安全衛生法で1年に1回の検査が義務付けられており、従業員も健康診断を受ける義務があります。しかし、その家族(被扶養者)や、自営業の方(国民健康保険加入者)はその義務や資格がありません。このため、企業に勤める人と同じように健康診断を受けるためには、自分で自治体に問い合わせたり、契約医療機関に予約を入れたりといったアクションを起こす必要があるので注意が必要です。

例えば国民健康保険加入者の場合、18〜39歳に健康診断を受けるには、自治体により「国保無料健康診査」や「39歳以下基本健康診査」などがあります。ご自身の自治体にどのような制度があるか確認の上、申し込みましょう。
企業にお勤めの方と異なり、自分で問い合わせたり、申し込んだりする必要があるほか、自己負担が必要なケースもあります。「まだ若いから大丈夫」、「面倒だから来年に」などと考えて検査の機会を逃すことなく、毎年健康診断を受けるようにしましょう。
| 企業に勤める人の家族(被扶養者) | 自営業など | |||
|---|---|---|---|---|
| 保険者 | 健康保険組合 | 協会けんぽ | 国民健康保険 (自治体) |
|
| 年齢 | 18~39歳 | 健康保険組合により異なる | 被扶養者向けのものはないので、自治体の検診などを自分で受ける | 国保無料健康診査、39歳以下基本健康診査など自治体により任意で行うところがある
|
| 40~74歳 | 特定健診・特定保健指導
|
特定健診・特定保健指導
|
特定健診・特定保健指導
|
|
| 75歳以上 | 後期高齢者医療制度加入者:後期高齢者医療健康診査 | |||
- 保険者や自治体により、健康診断の名称や自己負担額、申し込み方法は異なります。保険者や自治体のホームページなどで確認、または問い合わせのうえ、利用しましょう。
(出典:各健康保険組合、協会けんぽ、厚生労働省に取材の上、編集文で作成)
40歳以上になったら受けたい特定健診(メタボ健診)
また、40〜74歳の人を対象とする「特定健診・特定保健指導」は、すべての医療保険者(被用者保険、国民健康保険など)に実施が義務付けられています。いわゆる「メタボ健診」で、メタボリックシンドローム(内臓脂肪症候群)に着目し、生活習慣病のリスクを早期発見し、医師や保健師、管理栄養士などの専門家による特定保健指導(その人の状態に合った生活習慣改善に向けたサポート)を行うものです。受診は任意ですが、生活習慣病予防や健康維持のためにぜひ受けたい健診のひとつです。
企業に勤める人の場合は定期健診の法定項目に、特定健診の基本的な項目が含まれています。それ以外の場合は、加入している保険者から受診券や受診案内が届くので、自分で日時などを申し込み、受診する必要があります。
特定健診の検査項目は下記の通りです。
| 検査項目(単位) | 正常値(★) | 概要 | |
|---|---|---|---|
| 質問票 | 喫煙歴、副薬歴など | ||
| 身体計測 | 身長(cm) | 肥満・やせを診断する指標の一つ。 | |
| 体重(kg) | |||
| BMI(体格指数) | 22が標準体重 | 肥満度の指標で、体重kg÷身長m×身長mで計算する。BMI値25以上が肥満と定義されている。 | |
| 腹囲(cm) | 動脈硬化が進行する要因となる。内臓脂肪型肥満を見る指標の一つ。 | ||
| 血圧検査 | 血圧(mmHg) | 家庭血圧※1
|
収縮期血圧(最高血圧)は心臓が収縮して血液を送り出したときの最も高い血圧。 拡張期血圧(最低血圧)は体に血圧を送り出すために血液を心臓の中にためている間で、最も血圧が下がったときの血圧。
|
| 血糖検査 | 空腹時血糖(mg/dL) | 70~110 | 健康診断では朝食前の血糖値を検査する。 |
| HbA1c(NGSP)(%) | 4.6~6.2 (*4.9~6.0) |
糖(グルコース)と結合したヘモグロビンで、血糖値が高い状態が続くと増加。過去1~2カ月の血糖値の平均値を示す。 | |
| 血中脂質検査(※2) | TG:中性脂肪(mg/dL) | 男性40〜234(*) | 中性脂肪は血液中に含まれる脂肪の一種で、過剰に増えると動脈硬化やメタボリックシンドロームなどのリスクが高まる。 |
| 女性30~117(*) | |||
| HDLコレステロール(mg/dL) | 40~65 (*男性38~90、女性48~103) |
血管壁に付着した余分なコレステロールをはがし血液の流れを良くする。値が高いと動脈硬化の予防に働き、低いと動脈硬化の進行を早めるリスクがある。 | |
| LDLコレステロール(mg/dL) | 60~140 (*65~163) |
血液中に増加すると血管壁にこびりつき、動脈硬化の大きな要因となる。 | |
| 肝機能検査 | AST(GOT)(U/L) | 11~33 (*13~30) |
肝臓の細胞や、心臓の筋肉、手足の筋肉、赤血球の中などに存在する酵素。肝機能が悪くなると値が上昇する。 |
| ALT(GPT)(U/L) | 6~43 (*男性10~42、女性7~23) |
肝臓の細胞に存在する酵素。幹細胞が壊れると血液中に漏れ出て値が上昇する。 | |
| γ-GT(γ-GTP)(U/L) | 成人男性10~50 (*13~64) |
肝臓の解毒作用に関係する酵素。γ-GTP値はアルコール性脂肪肝の指標。 | |
| 成人女性9~32 (*同) |
| 検査項目(単位) | 正常値 | 概要 | |
|---|---|---|---|
| 心電図検査 | 心臓が収縮時に発する電気信号を記録し、波形として表示。波形に異常が見られた場合は不整脈や心筋梗塞、狭心症などが疑われる。 | ||
| 眼底検査 | 全身の血管の健康状態を反映する、眼底の血管を眼底カメラや眼底鏡を用いて調べる。高血圧や動脈硬化を見つける手がかりとなるほか、糖尿病の合併症である網膜症なども発見できる。 | ||
| 貧血検査 | RBC:赤血球数(µL) | 男性427~570万 (*435~555万) |
赤血球数の少ない状態を貧血という。血液疾患以外にも多くの病気の可能性がある。 |
| 女性376~500万 (*386~492万) |
|||
| Hb/ヘモグロビン:血色素量(µL) | 男性13.5~17.6 (*13.7~16.8) |
低値(減少)で貧血、高値(上昇)で真性多血症、ストレス多血症、脱水による赤血球増加症などが見られる。 | |
| 女性11.3~15.2 (*11.6~14.8) |
|||
| Ht:ヘマトクリット値(µL) | 男性39.8~51.8 (*40.7~50.1) |
低値(減少)で、貧血が多く見られる。 | |
| 女性33.4~44.9 (*35.1~44.4) |
|||
| 腎機能検査 | 血清クレアチニン(mg/dL) | 男性0.65~1.09 (*0.65~1.07) |
腎臓の排泄機能の指標の一つ。軽度の上昇は脱水や心不全、尿管結石など、中等度~高度の上昇は腎不全で多く見られる。 |
| 女性0.46~0.82 (*0.46~0.79) |
|||
| eGFR:推算糸球体濾過量 | 90mL/分/1.73 体表面積m2以上 |
血清クレアチニンと年齢及び性別から計算し、腎機能の状態を評価する指標。腎臓の何%が働いているかを大まかに表し、値が低いほど腎臓の働きが悪い。 | |
| 尿検査 | 尿タンパク | 陰性(定性) 0.15g/日未満 (定量) |
腎機能を見る上で有意義な検査。慢性および急性腎炎、腎盂炎、膀胱炎などで増加する。 |
| 尿糖 | 陰性(定性) 0.029~0.257g/日 (定量) |
尿糖がでた場合、かなりの確率で糖尿病に近い状態だと考えられる。 |
- は日本臨床検査標準協議会(JCCLS)の「共用規準範囲」(12~13ページ)における正常値の範囲
- 2 中性脂肪が400mg/dl以上又は食後採血の場合、LDLコレステロールに代えて、Non-HDLコレステロール(総コレステロール値からHDLコレステロール値を除いた値)の測定でも可
(監修:地域医療振興協会、北村聖先生)
健診はなるべくいつも通りの状態で受けよう
健康診断を受ける際、検査結果を少しでも良くしたい一心で、1週間前くらいから毎日の晩酌を控えたり、食事の量をセーブしたりする人も多いのではないでしょうか。けれども、「健診は自分の素の健康状態を見るためのものです。なるべくいつもと変わらない生活をした上で検査を受けましょう。それでこそ、いつもの食べ方や飲み方が体にどのような影響を与えているかがわかります。そもそも、血糖検査の一つであるHbA1c(ヘモグロビンエーワンシー)は、過去1~2カ月の血糖値の平均値を示すもので、健診前1週間程度食事や飲酒を制限しても、結果には影響しません」と野口先生。
一方、「病院で血圧を計ると普段より高くなる」という声もあります。診察室などの医療現場で測定した血圧が140/90mmHg以上でも、医療現場以外での日中の血圧が135/85mmHg未満を示す状態を「診察室高血圧(白衣高血圧)」といいます。
「誰もが医療機関での測定で血圧が高くなるわけではありません。診察室高血圧になるということは、普段の生活の中でも緊張したときに血圧が上昇している可能性があるということです。1日の中で何度も血圧の変動があると、血管にダメージを起こす要因となります。診察室高血圧の人は、早朝や夜間など、他の時間帯の血圧も自宅で測定して自分の血圧の傾向を知っておくといいですね」と野口先生はアドバイスします。
なお、健康診断の際、時間がなく慌てて検査に向かうこともあるでしょう。その場合には、少し休んで深呼吸し、呼吸が落ち着いてから血圧検査を受けるようにしましょう。
後編では定期健診、特定健診以外の大切な検査や、任意検査の人間ドックなどについてご紹介します。
専門家プロフィール(あいうえお順)
- 北村聖先生
- 東京大学名誉教授。地域医療振興協会顧問。医学博士。東京大学医学部卒業後、同大学医学部附属病院検査部助教、同大学大学院医学系研究科医学教育国際研究センター教授などを経て現職。専門は臨床病態検査医学、臨床判断学、医学教育。
- 野口緑先生
- 大阪大学大学院医学研究科 公衆衛生学 特任准教授。保健師、医学博士。1986年、兵庫県尼崎市役所入庁。2000年から総務局職員部係長としてメタボに着目した独自の保健指導で実績を上げ、「スーパー保健師」として注目される。2013年、大阪大学大学院招聘准教授。2020年、尼崎市役所を退職し、現在に至る。
- 健康の要“血管の状態”を把握し、不調を早期発見健康診断の結果はどう見れば良い?健康状態の変化を把握し、病気のタネの見極めを!
- 詳細な検査なら人間ドック・がんの早期発見・治療には国が推奨するがん検診を検診と健診の違いとは?違いを理解し、病気の早期発見につなげよう!
